Raskauspahoinvoinnista kärsii suurin osa odottavista äideistä raskauden ensimmäisellä kolmanneksella. Esiintyvyydessä on havaittu jonkin verran tilastollisia eroja, mutta toistaiseksi ei ole löydetty mitään yksittäistä tekijää, joka takaisi, että raskauspahoinvointia tulee tai ei tule.
Tunnettuja korrelaatioita
Tutkimuksissa on havaittu tilastollinen yhteys raskauspahoinvoinnin esiintyvyyden ja tiettyjen tekijöiden, esimerkiksi sikiöiden määrän, äidin iän ja äidin painon, välillä. Vaikutusmekanismit ovat huonommin tunnettuja. Korrelaatio ei myöskään välttämättä tarkoita kausaalisuutta eli syy-yhteyttä. Stressin ja pahoinvoinnin yhteys on tyypillinen esimerkki tilanteesta, jossa ei aina tiedetä, “kumpi aloitti”, koska stressin on todettu vaikeuttavan pahoinvointia ja pahoinvoinnin stressiä.
Alla olevassa listassa on lueteltu raskauspahoinvointiin vaikuttavia tilanteita ja tutkijoiden ja lääkärien arvioita syistä tai mekanismeista, joilla kukin tekijä mahdollisesti vaikuttaa pahoinvointiin.
Osa riskitekijöistä vaikuttaa raskauspahoinvoinnin esiintyvyyteen, toiset pahoinvoinnin tai oksentelun määrään, kestoon tai koettuun vaikeuteen. Koska kaikissa tutkimuksissa ei mitata samoja asioita, toisissa tutkimuksissa on voitu havaita korrelaatioita, joita toisissa ei löydy. Listassa on käytetty sanamuotoa “enemmän” ja kunkin tilanteen kohdalla on merkitty, millainen yhteys pahoinvointiin on havaittu.
Raskauspahoinvointia on enemmän
– monikkoraskauksissa kuin yhden sikiön kanssa.
Sikiöiden määrän ja raskauspahoinvoinnin välinen korrelaatio on yksi selvimmistä ja todettu useissa tutkimuksissa. Syyn arvellaan olevan hormonaalinen: monisikiöraskaudessa hCG:n eli istukkahormonin pitoituus on korkeampi kuin yhden sikiön raskaudessa, ja korkeamman hormonipitoisuuden on todettu vaikuttavan pahoinvointiin. Monikkoraskauksissa pahoinvoinnin esiintyvyys ja koettu vaikeus ovat yhden sikiön raskauksia suuremmat ja pahoinvointi alkaa aikaisemmin ja kestää pidempään.
– kun äidillä on ollut useampia raskauksia (riippumatta siitä, päättyikö raskaus synnytykseen, keskenmenoon vai aborttiin).
Aiempien raskauksien määrän on todettu lisäävän raskauspahoinvoinnin esiintyvyyttä ja kestoa ja aikaistavan pahoinvoinnin alkua. Raskauksien määrän vaikutusmekanismia ei tunneta, mutta eräiden tutkijoiden mukaan tilanteessa vaikuttaa toimivan jonkinlainen “annosvaste” eli elimistön reaktio useampiin raskauksiin.
– kun sikiö on tyttö.
Joissakin tutkimuksissa on havaittu, että tyttösikiöiden kohdalla pahoinvointia esiintyy jonkin verran enemmän kuin poikasikiöiden kohdalla. Syyn arvellaan olevan hormonaalinen. Ero on pieni, eikä yhteyttä ole havaittu kaikissa tutkimuksissa. Tulevan lapsen sukupuolta ei siis voi päätellä pahoinvoinnin määrän perusteella!
– jos äidillä on ylipainoa tai alipainoa.
Normaalipainoisten on todettu kärsivän raskauspahoinvoinnista tilastollisesti hieman vähemmän kuin ali- tai ylipainoisten.
Äidin ylipainon on todettu lisäävän raskauspahoinvoinnin esiintyvyyttä ja aikaistavan pahoinvoinnin alkua jonkin verran ja lisäävän selvästi pahoinvoinnin kestoa.
Alipainoisilla puolestaan pahoinvointi kestää hieman normaalipainoisia pidempään, mutta esiintyvyydessä ja alkamisajassa ei ole juuri eroa normaalipainoisiin verrattuna.
Vaikutusmekanismia ei tunneta, mutta syy saattaa olla hormonaalinen. Rasvakudoksen tutkimus on osoittanut, ettei rasvakudos olekaan vain passiivinen energiavarasto, vaan aktiivista, hormoneja tuottavaa kudosta, joka vaikuttaa koko elimistöön. Aiheesta ei kuitenkaan ole vielä riittävästi tutkimusta, jotta tiedettäisiin, mitä kautta paino vaikuttaa raskauspahoinvointiin.
– nuorilla odottajilla.
Useissa tutkimuksissa on havaittu raskauspahoinvointia esiintyvän vähemmän iän myötä. Eräässä 20 000 odottavan äidin tutkimuksessa havaittiin, että esiintyvyys on korkein 21-25-vuotiailla. Sekä ensimmäistä että seuraavaa lasta odottavilla pahoinvoinnin esiintyvyys laski iän myötä:
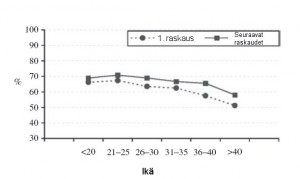
Joissakin tutkimuksissa iän ja pahoinvoinnin välillä ei ole näkynyt selvää korrelaatiota, ja sitä, millä mekanismilla ikä vaikuttaa pahoinvointiin, ei tiedetä.
– tupakoimattomilla.
Tupakoinnin on havaittu olevan yhteydessä vähäisempään raskauspahoinvoinnin esiintymiseen. Syyn arvellaan liittyvän istukan toimintaan: tupakointi haittaa istukan verenkiertoa, jolloin istukka tuottaa vähemmän raskaushormonia eli istukka ei toimi niin hyvin kuin pitäisi. Tupakointi on siis haitallista lapselle ja tupakoinnin lopettaminen parantaa istukan toimintaa.
Monet äidit ovat huomanneet tupakansavun ja -hajun aiheuttavan pahoinvointia, mikä auttaa tupakoinnin lopettamisessa ja suojelee lasta. Osa tutkijoista arveleekin, että tupakoinnin vaikutus raskauspahoinvointiin voi olla tilastoharhaa: ne, jotka eivät voi pahoin, saattavat jatkaa tupakointia raskauden aikana, ja ne, jotka voivat pahoin, lopettavat tupakoinnin, koska kokevat sen lisäävän pahoinvointia.
– kun ovulaatiokohta on oikeanpuoleisessa munasarjassa.
Raskauspahoinvoinnista kärsivillä odottajilla on havaittu ovulaatiokohdan olevan oikeanpuoleisessa munasarjassa merkittävästi useammin kuin oireettomilla odottajilla. Munasolu voi irrota kummalta puolelta tahansa, ja irtoamiskohtaan muodostuu keltarauhanen, joka erittää runsaasti hormoneja raskauden alussa. Oikean ja vasemman munasarjan verenkierrossa on eroja, ja oikealla puolella sijaitsevasta keltarauhasesta kulkeutuu enemmän hormoneja maksan porttilaskimojärjestelmään kuin vasemmanpuoleisesta.
– hypertyreoosipotilailla.
Hypertyreoosipotilailla raskauspahoinvointi on voimakkaampaa kuin muilla. Hypertyreoosi ilman raskautta ei aiheuta pahoinvointia ja oksentelua, eikä siitä, miksi se pahentaa pahoinvointia, ole tarkkaa tietoa. Syy saattaa liittyä kilpirauhasen epänormaaliin aktivoitumiseen istukkahormonin kautta.
Lähteet:
Bottomley, C. & Bourne, T. 2009. Management strategies for hyperemesis. Best practice & research.Clinical obstetrics & gynaecology Vol. 23 No. 4/2009, 549-564.
Gadsby, R.; Barnie-Adshead, A. M. & Jagger, C. 1997. Pregnancy nausea related to women’s obstetric and personal histories. Gynecologic and obstetric investigation Vol. 43 No. 2/1997, 108-111.
Kallen, B.; Lundberg, G. & Aberg, A. 2003. Relationship between vitamin use, smoking, and nausea and vomiting of pregnancy. Acta Obstetricia et Gynecologica Scandinavica Vol. 82 No. 10/2003, 916-920.
Louik, C.; Hernandez-Diaz, S.; Werler, M. M. & Mitchell, A. A. 2006. Nausea and vomiting in pregnancy: maternal characteristics and risk factors. Paediatric and perinatal epidemiology Vol. 20 No. 4/2006, 270-278.
Verberg, M. F.; Gillott, D. J.; Al-Fardan, N. & Grudzinskas, J. G. 2005. Hyperemesis gravidarum, a literature review. Human reproduction update Vol. 11 No. 5/2005, 527-539.
